Sono troppi gli sprechi di farmaci non utilizzati dai pazienti
Da una serie di studi e ricerche realizzati a livello mondiale risulta uno spreco enorme nella gestione dei farmaci da parte dei pazienti. Si tratta di cifre significative, molto significative, e di spreco di tempo di professionisti dedicati a migliorare la salute delle persone, nonché di salute non tutelata.
Non è facile trovare una soluzione, soprattutto, in un paese come l’Italia, dove l’assunzione di farmaci (prescritti o meno da un medico) è comunque altissima. Conviviamo con un’estrema facilità di acquisto praticamente di qualsiasi farmaco a disposizione sul mercato e della diffusione del “fai da te”.
Vediamo quali sono le premesse. Quando si parla di farmaci prescritti e assunti bisogna rendersi conto che il gap tra l’uno e l’altro è enorme, molto più vasto di quanto si possa immaginare, e questo è valido a livello mondiale. Infatti, secondo le ricerche e gli studi realizzati negli Stati Uniti (New York Times) circa il 30% dei farmaci prescritti non vengono poi assunti dai pazienti, e secondo l’Annals of Internal Medicine, la maggior parte dei pazienti assume solo la metà della dosi prescritte. La cosa più sorprendente è che questo succede in egual misura sia che parliamo di medicine per una semplice infezione sia di terapie destinate a patologie veramente importanti. Le conseguenze, sempre secondo i dati raccolti in queste ricerche, è che ogni anno ci sono125.000 morti e almeno un 10% di ospedalizzazioni in più del dovuto, il che significa approssimativamente un costo tra i 100 – 289 miliardi di Dollari, non poco, per qualsiasi Servizio Sanitario del mondo.
Ma, le conseguenze sono ancora più ampie! I ricercatori del settore farmaceutico, che hanno lavorato con tanta dedizione e impegno per ottenere un farmaco specifico e che sono ansiosi di poter immettere questi medicinali nel mercato, vedono ben presto vanificati i loro sforzi: il risultato molto spesso è che l’effetto del medicinale non viene percepito dal mercato in tempi brevi, proprio a causa della sottovalutazione nel loro uso da parte dei pazienti. Come sosteneva il noto chirurgo americano C. Everett Koop, deceduto nel 2013, “nessuna medicina funziona nei pazienti che non le prendono“.
Contemporaneamente ai fenomeni citati, i medici di base non sono in grado di comprendere perché i loro pazienti non migliorano nel tempo da loro previsto, e parliamo, per esempio di pazienti reduci da un’operazioni ai reni, o di genitori di bambini asmatici, che dopo un’assunzione relativamente breve decidono autonomamente di abbassare i dosaggi o di sospendere del tutto le dosi prescritte. In maniera incomprensibile, il 41% di pazienti che soffrono di ipertensione con rischio d’infarto, a un certo punto smettono di prendere regolarmente i farmaci per la pressione.
E le motivazioni sono le più varie: si va dalla più comune affermazione “sono all’antica, non mi piace prendere tante pillole” a quella più “sofisticata” del fatto che assumere un farmaco ci ricorda che si ha una patologia, o, peggio ancora, nel caso di un bambino se le pillole sono troppe, per i genitori entra in gioco una specie di senso di colpa e la motivazione utilizzata è che non si può tenere un bambino tutta la vita sotto pressione. Con risultati, ovviamente, negativi proprio per la salute di chi si pretende di tutelare.
Concordance e adherence meglio di compliance
Per indicare il rispetto delle prescrizioni del medico, di solito, si è utilizzato il termine compliance. Tuttavia, oggi in questo termine si ravvede un atteggiamento eccessivamente “paternalistico” nei confronti del paziente, trattandosi di una disposizione basata esclusivamente sulle competenze del medico, che non tiene conto delle esigenze e dei desideri del paziente. D’altra parte, il termine non-compliance implica un giudizio negativo sul paziente che, nonostante abbia ricevuto dal medico precise indicazioni per migliorare il suo stato di salute, si dimostra incapace di rispettarle o, peggio ancora, le contravviene deliberatamente.
Sono stati proposti due nuovi termini, tenendo conto del rapporto che dovrebbe esistere tra medico e paziente: concordance e adherence. Tra medico e paziente dovrebbe dapprima stabilirsi una concordance, un accordo sulle cose da fare in una determinata situazione clinica, tenendo conto delle esigenze e della volontà del paziente, che deve essere messo in condizione di comprendere pienamente i termini del problema. Questo accordo dovrebbe basarsi su tre punti fondamentali:
- un’informazione personalizzata, chiara, comprensibile e sufficientemente dettagliata, fornita dal medico (o, più in generale, da ogni operatore sanitario che interviene nel processo di cura);
- una disponibilità del sanitario ad ascoltare il paziente in relazione all’assunzione della terapia proposta, verificando la sua capacità di applicare nella pratica quanto concordato;
- un sostegno continuo al paziente durante il trattamento (es. valutazione di possibili modifiche della terapia, gestione di eventuali effetti indesiderati, ecc.).
Solo così il paziente è nelle condizioni di poter aderire (adherence) alla terapia, cioè assumerla esattamente come concordato col medico. L’aderenza alla terapia pertanto definisce la misura in cui il comportamento di una persona (e anche dei suoi famigliari), nell’assunzione dei farmaci, ma anche nel seguire un regime dietetico, nell’apportare cambiamenti nello stile di vita, corrisponde alle raccomandazioni concordate con un soggetto erogatore di assistenza sanitaria. Le ragioni della non-aderenza possono essere molteplici e non è sempre possibile mettere d’accordo medico e paziente. In questi casi sarà necessario arrivare ad un compromesso fra ciò che la medicina basata sulle evidenze indica come il miglior trattamento per quel paziente e ciò che questi è disposto ad accettare.
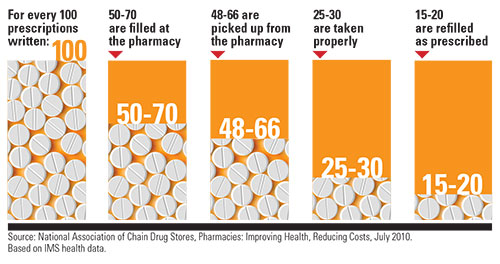
Il risultato finale di tutto questo è uno spreco enorme!
Si parla di cifre consistenti, veramente molto alti, e di tanto tempo, praticamente sprecato, di professionisti dedicati a migliorare la salute delle persone e a cercare in ogni modo di farle vivere meglio. E si parla, anche, di salute persa. Non è facile trovare una soluzione, soprattutto, in un paese come il nostro dove l’assunzione di farmaci (prescritti o meno da un medico) è comunque altissima. Conviviamo con una estrema facilità di acquisto di qualsiasi farmaco a disposizione sul mercato e la no-adherence quasi naturale del “fai da te”.
Così ci troviamo con un paese dove gli ipocondriaci vivono in “paradiso”, gli armadietti di qualunque bagno che si rispetti è pieno di una quantità esagerata di farmaci, che molto spesso non sono mai stati assunti e mai lo saranno, molte volte conservati a data scaduta e naturalmente a disposizione di chiunque.
E’ evidente come la situazione possa anche diventare oggettivamente pericolosa se prendiamo coscienza che le nuove generazione – giovani e giovanissimi – potrebbero utilizzare i farmaci dei genitori per fabbricare strani “cocktail da sballo” con farmaci perfettamente legali e domestici. E su questo torneremo in un’altra occasione.




